| Fotos |
| Home |
| Notfall |
| Lageplan |
| Spektrum |
| Mitarbeiterinnen |
| Ärzte |
| Sprechzeiten |
| Termine |
| OP |
| Fotodokumentation |
| Referenzen |
| Pressestimmen |
| Berufsverbände |
| Fotoalbum |
| Impressum |
| Kontaktformular |
 |
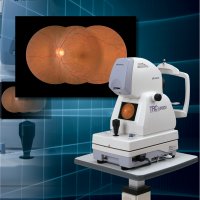

Funduskamera (Topcon) Funduskamera (Zeiss)
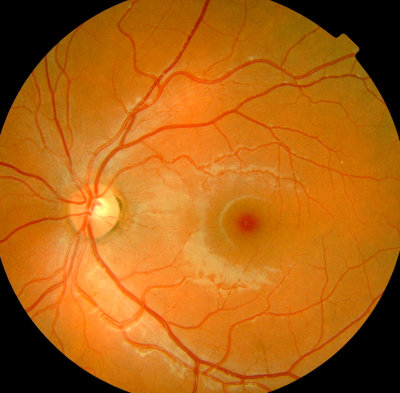
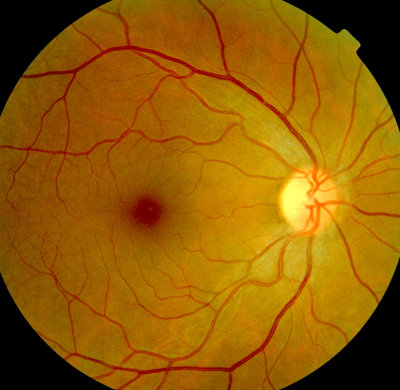
Unsere Praxis hat einen Schwerpunkt in der Netzhaut-Diagnostik und Therapie.
Ein modernes OCT der Firma Oculus mit kurzer Untersuchungszeit und schonender
Technik erleichtert die Untersuchung der Netzhaut und des Sehnervs entscheidend.
Hinweis:
die hier gegebenen Informationen dienen Ihrer Orientierung vor dem Besuch der Praxis.
Ihre aktuellen, individuellen Beschwerden und Befunde werden in der Sprechstunde erörtert.
Dies ist erst nach der Diagnosestellung und im persönlichen Beratungsgespräch möglich.
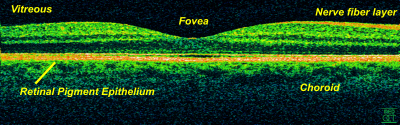
OCT der zentralen Netzhaut mit Sehgrube (Fovea) OCT (Oculus)
Weiterführende Links zu OCT-Befunden: hier
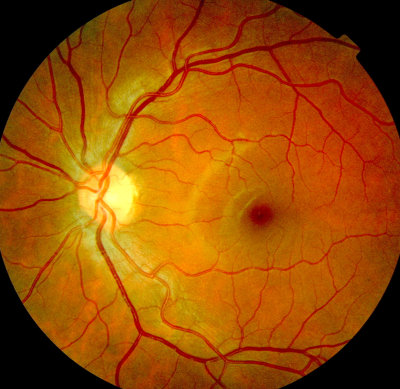
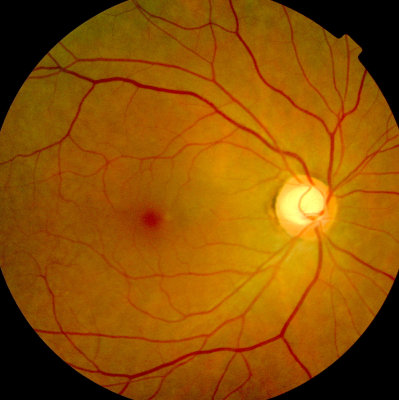
Daneben verfügen wir über zwei moderne Fundus-Kameras zur Darstellung des Augenhintergrundes.
Eine Topcon-Fundus-Kamera (Abb. oben links) und eine Zeiss-Fundus-Kamera (Abb. oben rechts).
Die Aufnahmen können sowohl mit normaler als auch mit weitgestellter Pupille erfolgen.
In der folgenden Sammlung finden Sie klinisch interessante, augenärztliche Befunde.
Die gezeigten Fotografien stammen von Patienten aus unserer Netzhaut-Sprechstunde.
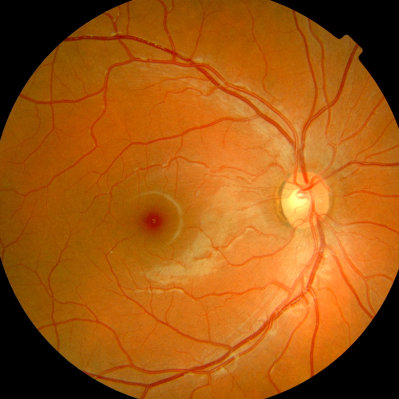
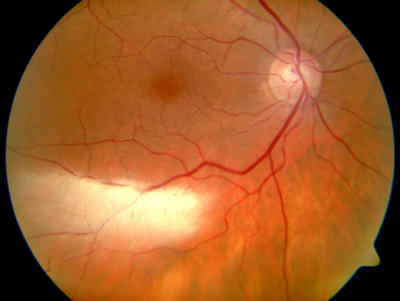
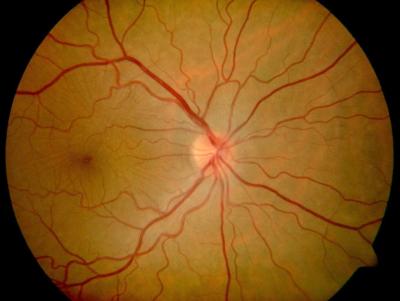
Normaler Augenhintergrund des rechten Auges, hellhäutiger Patient Normaler Augenhintergrund des linken Auges, hellhäutiger Patient
Normaler Augenhintergrund des rechten Auges, (dunkle Haare) Normaler Augenhintergrund des linken Auges, (dunkle Haare)
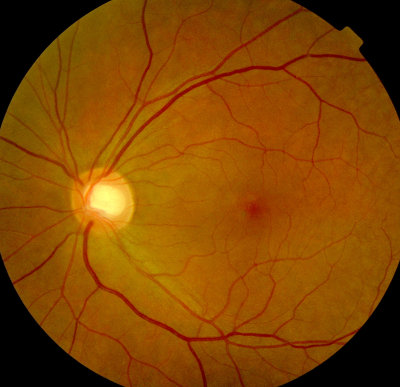
Große, physiologische Papillenexcavation, kein Glaukom, rechtes Auge Gleicher Patient wie zuvor, linkes Auge
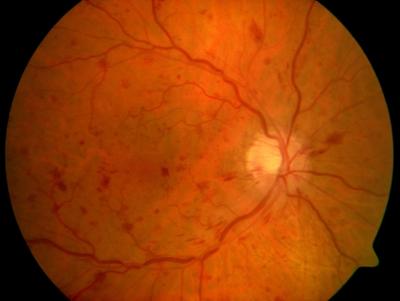
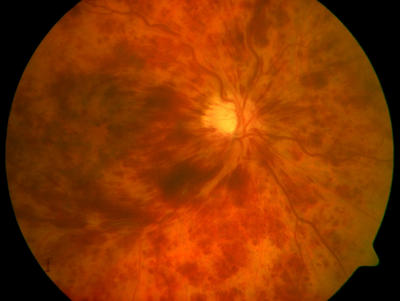
Drohender Gefäßverschluss (Stase-Retinopathie) des rechten Auges Gefäßverschluss rechtes Auge (Zentralvenenverschluss)
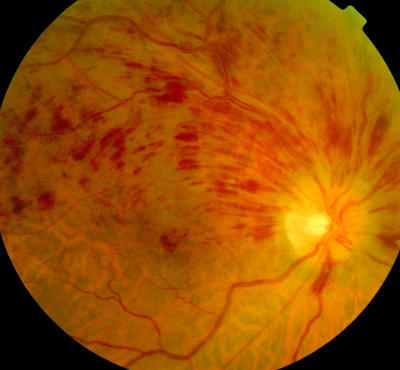

Venenastverschluss rechtes Auge, zahlreiche streifenförmige Blutungen Gleiches Auge, Besserung des Befundes nach einigen Wochen
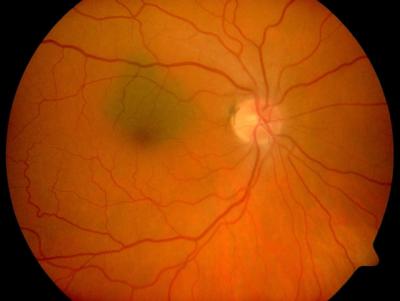
Markhaltige Nervenfasern, rechtes Auge (Varietät, kein pathol Befund)
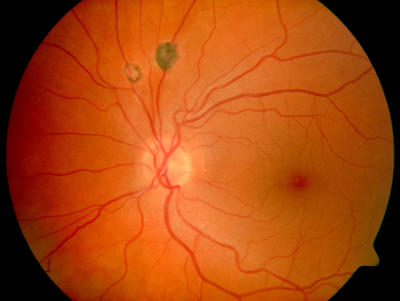
Toxoplasmose-Narben, linker Augenhintergrund Chorioretinale Narben, linker Augenhintergrund
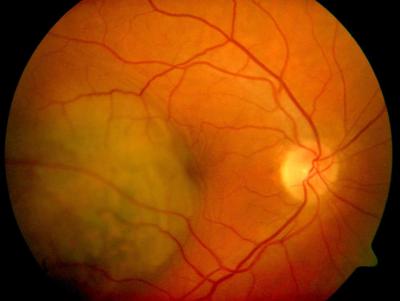
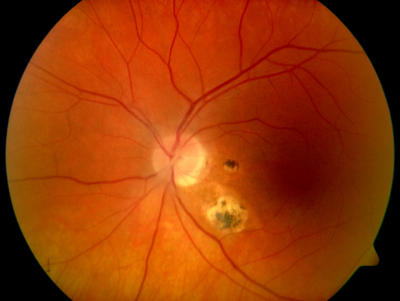
Leberfleck rechtes Auge, (Aderhautnävus), harmloser Befund Malignes Melanom der Aderhaut, rechtes Auge, Patient 51 Jahre alt
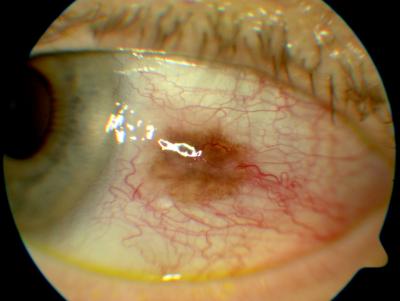
Leberfleck (Bindehautnävus) am Vorderabschnitt, Bindehaut des Auges Trockene Maculadegeneration am linken Auge


Venenastverschluss rechtes Auge, Blutungen bis in die Macula Gleiches Auge, Besserung des Befundes nach einigen Monaten
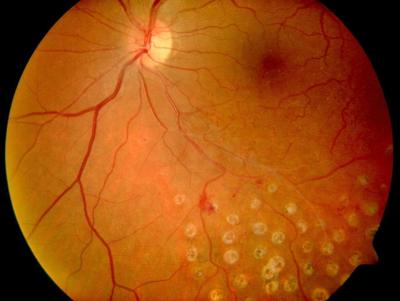
Gefäßverschluss am linken Auge, Zustand nach Lasertherapie
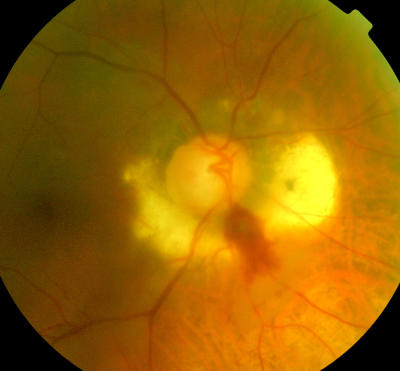
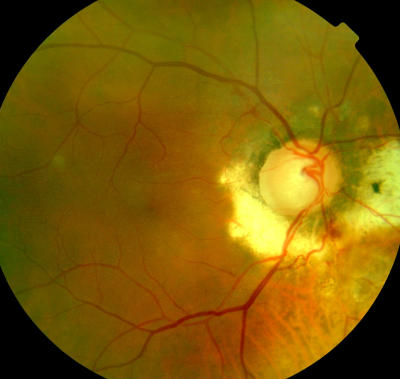
Netzhautblutung an der Papille, Aspirin-Nebenwirkung (100 mg ASS/Tag) Besserung nach Reduktion der Aspirin-Dosis auf 50 mg pro Tag
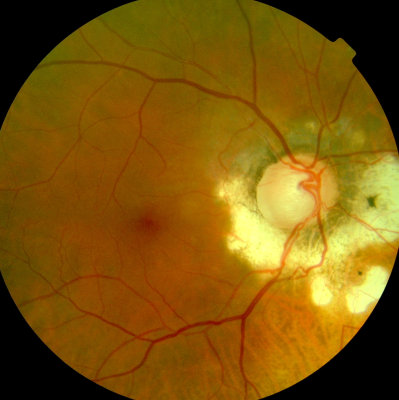
Vollkommener Rückgang der Blutungen nach drei Monaten (vgl oben!)
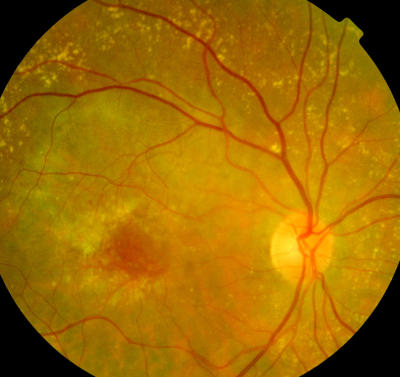
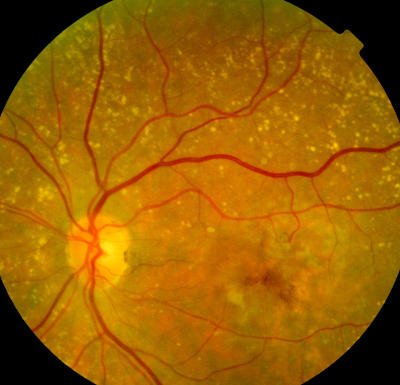
Maculadegeneration, noch erhaltene Lesefähigkeit, Patient 75 Jahre alt Gleicher Patient wie zuvor, linkes Auge, ebenfalls noch Lesefähugkeit.
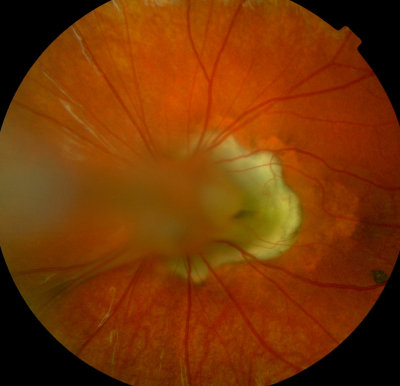
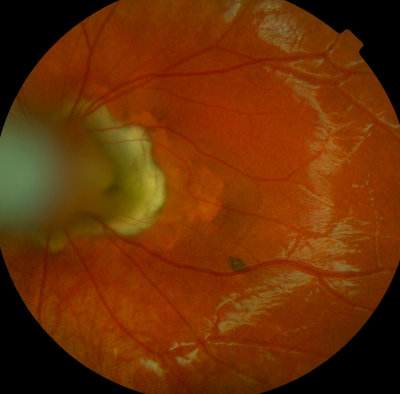
PHPV, Kind, 7 Jahre alt, Reste des primären Glaskörpers (angeboren) PHPV, gleiches Auge wie links, Blick auf die Macula, Kind, 7 Jahre alt
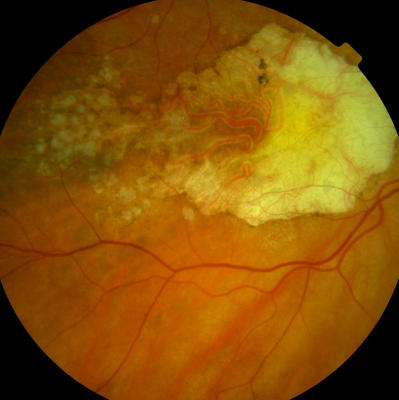
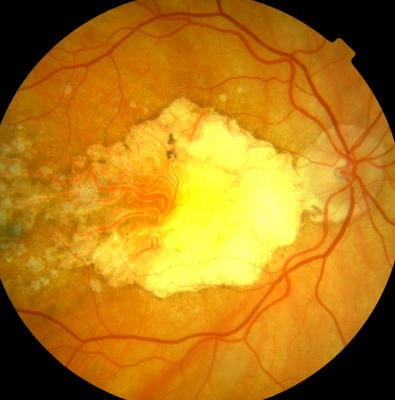
Maculadegeneration am rechten Auge, Blick auf die Aderhautgefäße Gleiches Auge wie zuvor, keine Lesefähigkeit, Patientin 80 Jahre alt
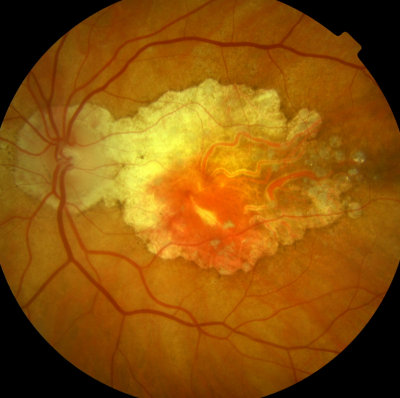
Gleiche Patientin, linkes Auge, mit Feuchter Macula-Degen.(Blutungen)
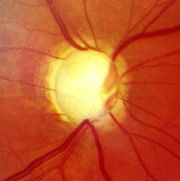
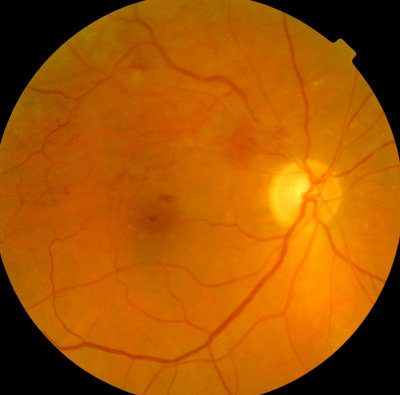
Macula-Gliose am rechten Auge, Fältelung in der Macula, Frühstadium Glaukompapille (Grüner Star)
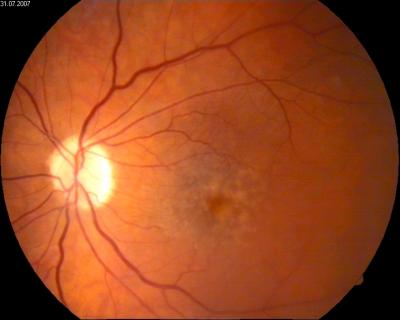

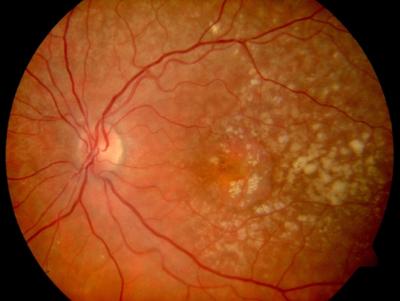
Sehnervenschwund (helle Papille) und Maculadrusen am linken Auge beginnende trockene Maculadegeneration (Drusen) am linken Auge
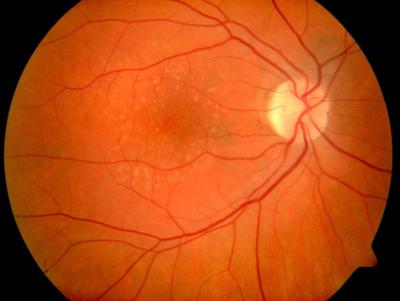
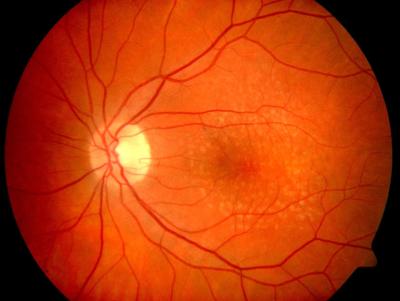
Drusen in der Makula ohne Sehstörungen, rechtes Auge Drusen in der Makula, linkes Auge, gleicher Patient wie links
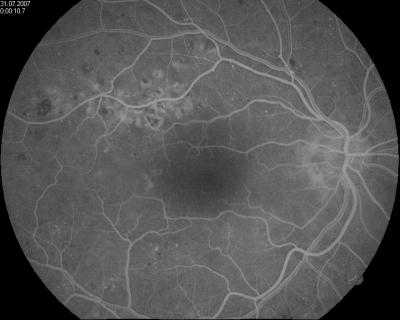
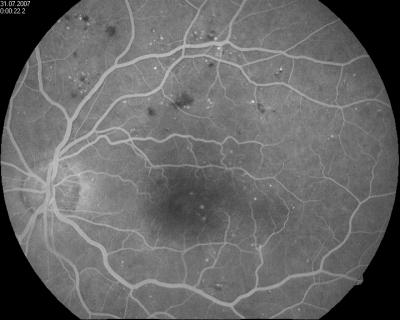
Gefäßdarstellung der Netzhautgefäße bei Zustand nach Laser (rechts) Gefäßdarstellung der Netzhautgefäße bei Diabetes mellitus (links)

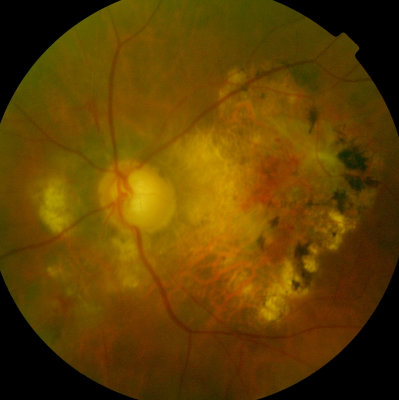
Frische Netzhautblutung am rechten Auge, Diabetiker, Ausgedehnte Maculadegeneration am linken Auge, Papillenexcavation
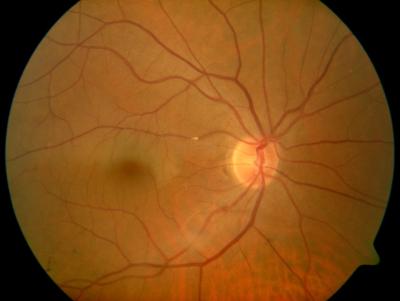

Arterienastverschluss rechts (der Embolus ist in der Bildmitte zu sehen) Glaukompapille und Netzhautblutung am rechten Auge
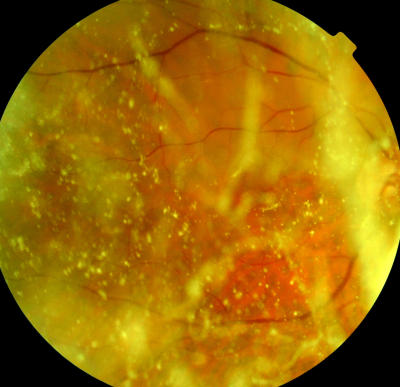
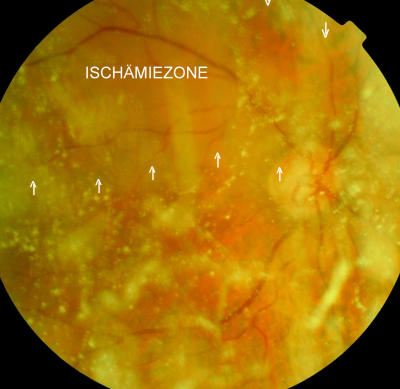
Arterienastverschluss rechts, bei Synchisis szintillans, Pat 68 Jahre alt Gleiches Auge wie zuvor, Ischämiezone markiert, Art temp.sup-Verschluss
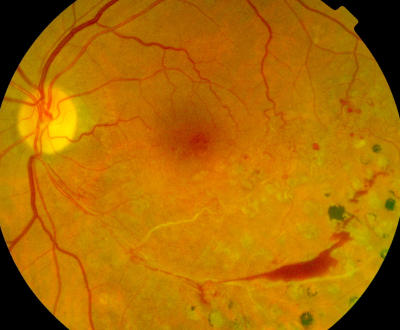
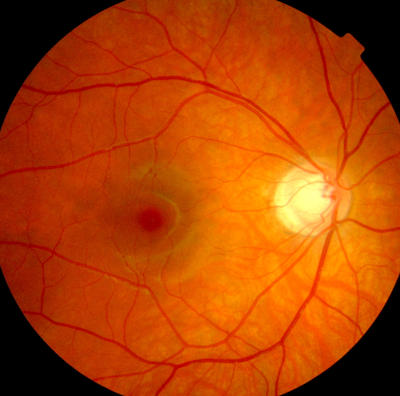
Venenastverschluss links, Zustand nach Lasertherapie, erneute Blutung Papillenexcavation am rechten Auge (V.a. Glaukom)
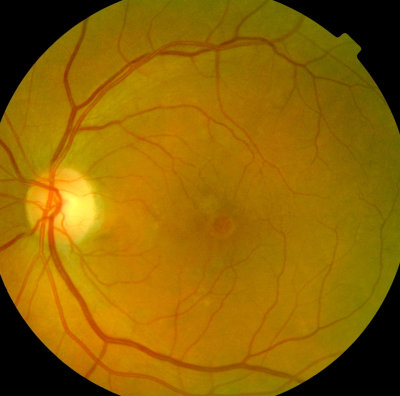
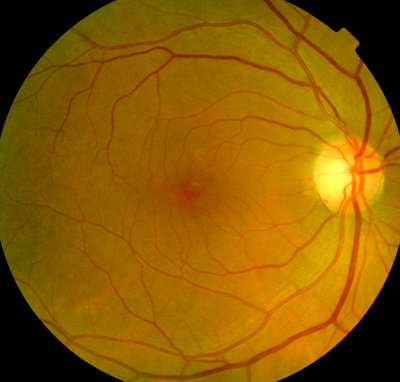
Maculaforamen, linkes Auge (Loch an der Stelle des schärfsten Sehens) beginnende Pigmentverschiebungen am anderen, rechten Auge
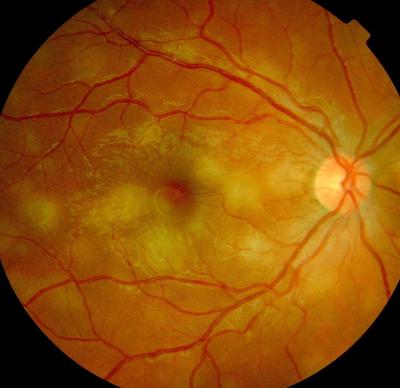
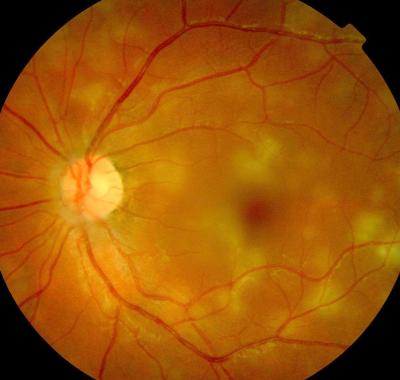
Netzhautentzündung rechts, (helle unscharfe Herde) Patientin 25 Jahre Netzhautentzündung links, gleiche Patientin wie im vorigen Bild
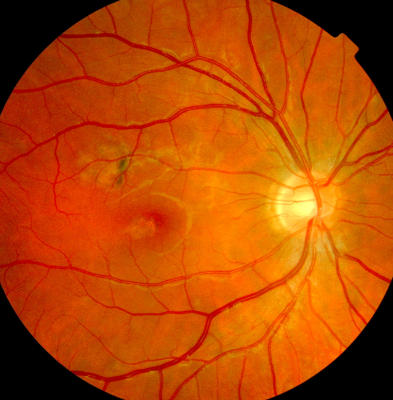

APMPPE rechts, Patient, 22 Jahre alt APMPPE links, Patient 22 Jahre alt
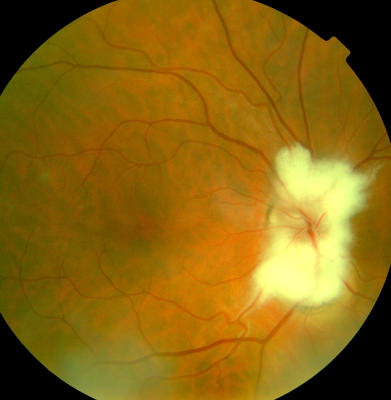
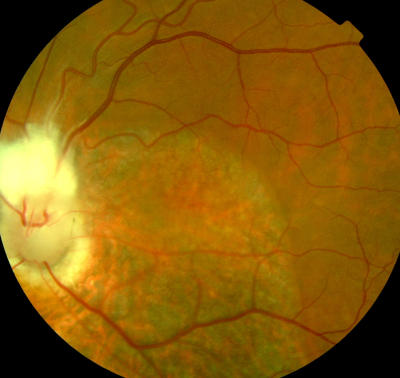
Papillenanomalie rechts, Patient, 33 Jahre alt, Sehschärfe 100 % Papillen- und Netzhauterkrankung (Missbildung) links, Patient 33 Jahre
Keine Lesefähigkeit, Sehschärfe 5 %
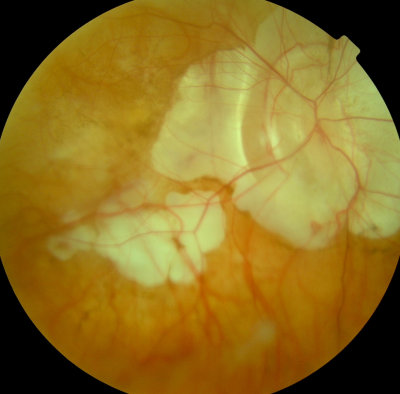
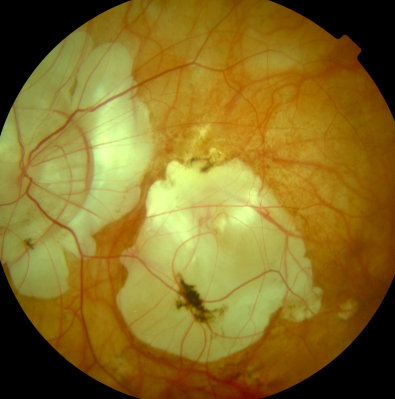
Hohe Kurzsichtigkeit, - 18,0 Dioptrien, rechtes Auge, Sehschärfe 30 % Hohe Kurzsichtigkeit, -18 Dioptrien, linkes Auge, Sehschärfe 30 %
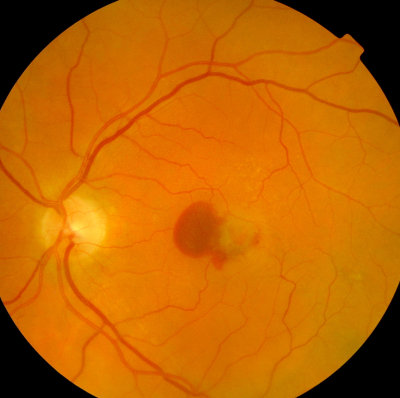
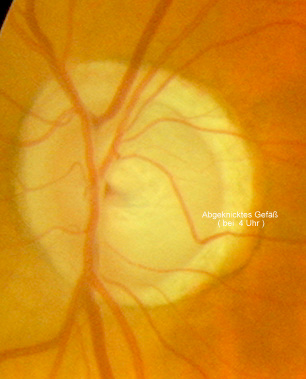
Blutung in der Macula des linken Auges, feuchte Macula-Degeneration Glaukompapille mit typischem Gefäßverlauf (abgeknickt)
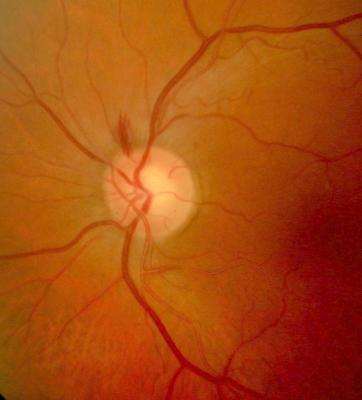

Papillenrandblutung, typisch für ein Glaukom (Grüner Star) Aderhautnävus, unscharf begrenzt, im Gefäßniveau, harmloser Befund
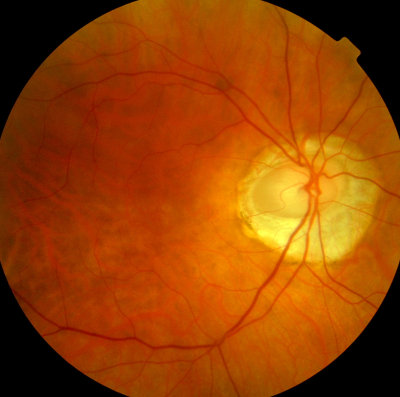
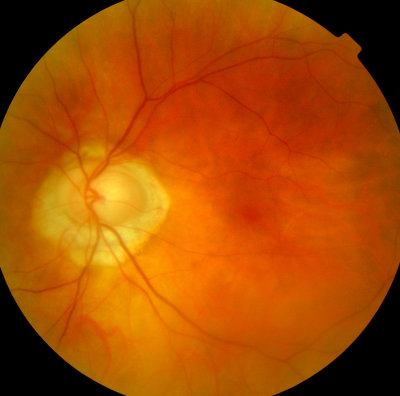
Glaukom bei Kurzsichtigkeit rechts, deutliche Sehnerven-Aushöhlung Gleicher Patient, linkes Auge
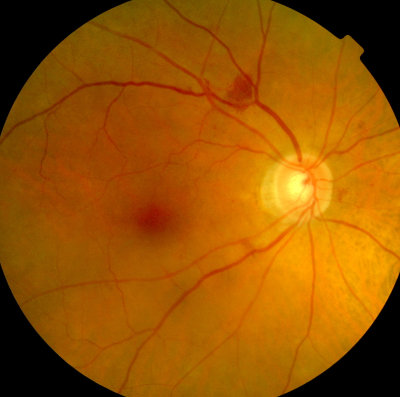
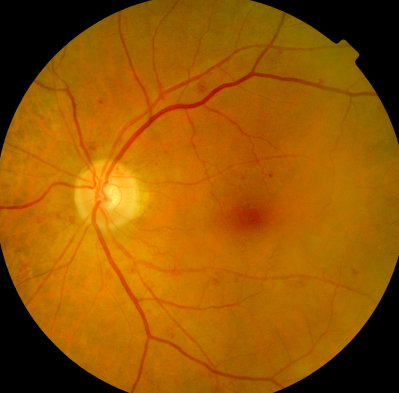
Beginnende Blutungen bei Diabetes mellitus, rechtes Auge Linkes Auge, weniger als rechts beginnende Netzhautblutungen
Weiterführende Links:
Elektronen-Mikroskopie der Netzhaut: PD. Dr. Jastrow
Zur Geschichte der Netzhaut-Ablösung und ihrer Behandlung:
https://www.thieme-connect.com/products/ejournals/abstract/10.1055/s-0028-1104725
Die folgende Abbildung und die Erläuterungen stammen aus der Übersicht von Herrn PD Dr. Jastrow:
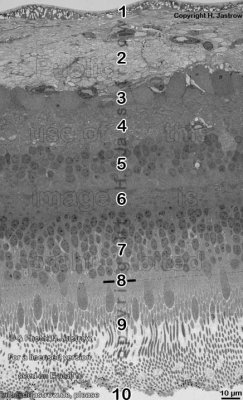
1. Innere Grenzmembran =Stratum limitans internum
folgt auf den Glaskörper; wird ganz unten von einer unterschiedlich dickenBasallamina
begrenzt; darüber spreizen sich die Radiärfaserkegel auf, die die Endfüßchen derMüller Gliazellen darstellen und basal überTight-junctions miteinander verbunden sind.
2. Nervenfaserschich =Stratum neurofibrarum
fast ausnahmslos marklose Neuriten, die sich an der Sehnervenpapille zum Sehnerven vereinigen, sowie einige Gefäße
3. Ganglienzellschicht =Stratum ganglionicum mit multipolarenGanglienzellen, die die dritten Neurone der Sehbahn sind
4. Innere plexiforme Schicht = Stratum plexiforme internum
hier findet die Umschaltung von den zweiten auf die dritten Neurone (Ganglienzellen) der Sehbahn statt.
Auch in diesem Bereich treten mit synaptischen Körperchen ausgestattete Ribbonsynapsen auf, zusätzlich ist ein große Zahl konventioneller chemischer und weniger elektrischer Synapsen vorhanden.
5. Innere Körnerschicht =Stratum nucleare internum
mit den Perikaryen von
A. bipolaren Zellen Stäbchen und Zapfenbipolarzellen=
zweite Neurone der Sehbahn von denen sich funktionell und morphologisch viele Unterarten differenzieren lassen),
B. den innen gelegenen seltenerenamakrinen Zellen,
C. den außen lokalisierten ebenfalls weniger häufigen
Horizontalzellen
in deren
gelegentlich die sehr großen
auftreten, sowie einigen
von Radiärfaserzellen (=Müller-Gliazellen)
6. Äußere plexiforme Schicht =Stratum plexiforme externum
hier erfolgt an den Terminalen der Stäbchen und Zapfenzellen die
Umschaltung
auf die
der zweiten
der Sehbahn (Stäbchen- bzw. Zapfenbipolarzellen).
Fortsätze von Horizontalzellen und der Bipolarzellen sind in dieTerminalen
der Rezeptorzellen eingestülpt (invaginiert).
In diesem Bereich werden die extrem schnell feuernden (tonischen) Ribbonsynapsen, die durch spezielle Zellorganellen, die synaptischen Körperchen charakterisiert sind, ausgebildet. Bei Stäbchenterminalen sind hier in einer nicht selten nochmals unterteilten Invagination seitlich meist 2 bizarre am Ende (terminal) verdickte Horizontalzellfortsätze zu finden, in der Mitte meist 1 bis 3 nicht terminal verdickte Bipolarzellfortsätze. In Zapfenterminalen finden sich stets an sehr vielen (25 bis über 50) Stellen Invaginationen von wiederum meist 2 seitlichen Horizontalzellfortsätzen und meist 1 bis 2 kürzeren Bipolarzellfortsätzen. Zusätzlich sind nicht invaginierte "normale" chemische und gelegentlich elektrischeSynapsenvorhanden.
7. Äußere Körnerschicht =Stratum nucleare externum mit denZellkernen
(Perikaryen) der Rezeptorzellen (
Stäbchen
und
Zapfen =erste Neurone
der Sehbahn)
8. Äußere Grenzschicht =Stratum limitans externum
Bereich mit speziellen Gürteldesmosomen
die zwischen den Rezeptorzellen und den hier sehr engen Endfortsätzen der Müller Gliazellen ausgebildet werden
9. Schicht der Stäbchen und Zapfen =Stratum segmentorum externorum et internorum
untenInnen
- und oben
Außenglieder
der Rezeptorzellen (Stäbchen und Zapfen). Der in Richtung Außenglied gelegene Teil der Innenglieder von Photorezeptoren enthält sehr viele
, einige
, wellige
bündel und
wird als Ellipsoid bezeichnet und geht in das Myoid, den unteren Teil des Innenglieds über, wo sich Golgi-Apparate
und
aber nur ganz wenige
finden. Um die Außen- und Innenglieder herum findet sich ein weiter mit Flüssigkeit (Liquor) gefüllter Raum
in den von außen längere, dünne Fortsätze der Müller Gliazellen und von innen ebenfalls lange dünne Fortsätze derPigment
epithelzellen hineinreichen. Außen- und Innenglieder werden nur über einen dünnen, um einCilium mit 9x2 + 0Mikrotubuli
gelegenen, Cytoplasmabereich miteinander verbunden.
10. Pigmentepithel Stratum pigmenti = Pars pigmentosa; mitPigmentepithelzellen, die die eintauchenden Enden der Außenglieder von Stäbchen und Zapfen phagocytieren. Die phagocytierten Abschnitte verdichten sich immer weiter und sind schließlich nicht mehr von den Pigmentvesikeln zu unterscheiden, deren Aufgabe es ist, Reflektionen des einfallenden Lichts zu verhindern. Typischerweise findet sich sehr viel nahezu ausschließlichglattes endoplasmatisches Retikulum in den etwa isoprismatischen Pigmentzellen. Die mitTight-junctions ausgestatteten Haftkomplexe zwischen den Pigmentepithelzellen sind wesentlich für die Blut-Retina Schranke
.
Darunter folgt die Lamina choroidocapillaris
mit der Bruchschen Membran , die eine relativ dichte Basalmembran
mit elastischen und kollagenen Fasern darstellt . Noch weiter außen liegt die Pigmentzellen-haltige Aderhaut (Choroidea
) mit lockerem Bindegewebe und vielen Gefäßen (vor allem unter den Pigmentepithelzellen gefensterten Kapillaren und Venolen)
und schließlich die aus straffem parallelfaserigem Bindegewebe bestehende derbe Sklera des Augapfes (Bulbus oculi).
Funktionelle Aspekte:
Die menschliche Retina besitzt ca. 6 Millionen Zapfen und 120 Millionen Stäbchen
wobei die Zapfenkonzentration von der Foveola nach außen hin stark abnimmt. Die langen in Richtung Pigmentepithel gerichteten Fortsätze der Rezeptorzellen zeigen im Bereich der Außenglieder sehr regelmäßig angeordnete
Membranscheiben. Hier findet sich das der Lichtwahrnehmung dienende, elektronenmikroskopisch unsichtbare Sehpigment. Dabei handelt es sich bei Stäbchen um das Rhodopsin, den Sehpurpur, der aus dem Glykoprotein Opsin
und dem daran gebundenen Farbstoff 11 cis- Retinal als Chromophor besteht.
Rhodopsin ist ein Transmembranprotein also in die Membranen der Stapel direkt eingebaut und wird aus Vitamin A (Retinol) gebildet. Die Bildung der Membranstapel erfolgt kontinuierlich, wobei in 10 Tagen das komplette Außenglied erneuert wird. Sie findet im unteren Bereich an der Grenze zum Innenglied des Photorezeptors statt. Letzteres ist nur über das stabilisierende Cilium ( kein Kinocilium, nur 9x2 Außen mikrotubulusspaare aber keine Innen mikrotubuli und wenig umgebendes Cytoplasma mit dem Innenglied verbunden (siehe Abbildungen). Die Stäbchen dienen der Hell / Dunkel Wahnehmung (Grausehen in der Dämmerung = skotopisches Sehen mit geringer räumlicher Auflösung). Es gibt beim Menschen 3 verschiedene Zapfentypen für die Wahrnehmung unterschiedlicher Farben. Die Zapfenzellen nehmen Farb- und Helligkeitsunterschiede wahr und sind dank ihrer sehr komplizierten Verschaltung für das hochauflösende Sehen (photopisches Sehen) verantwortlich. Deren Sehpigmente haben unterschiedliche Absorptionsmaxima für verschieden Wellenlängen des Lichts (= Farben).
Ca. 7 Mio verschiedene Farben kann der Mensch unterscheiden. Die Wellenlängen für reine Farben ( Grundfarben ) sind:
700 nm IIII
Rot,
546 nm IIII
Grün,
435 nm IIII
Blau. Andere Farben werden durch deren Mischung erzeugt, denen anatomisch sehr komplexe Verschaltungen zwischen vielen der o.g.
zugrunde liegen, z.B. gelb = Rot + Grün (gleicher Intensität); Weiss = Rot + Grün + Blau (stärkster Intensität, sonst grau), Schwarz = keine Wellenlängen; alle Farben sind in unterschiedlicher Intensität wahrnehmbar (vergleichbar den RGB Werten bei Monitoren). Außer im Bereich der Fovea sind immer mehrere
Rezeptor
zellfortsätze mit einer
bipolar
en Zelle verbunden und mehrere davon mit einer
multipolar
en Ganglienzelle, deren Fortsätze schließlich den
Sehnerv
Nervus opticus
(= II. Hirnnerv) bilden.
Die folgenden Erläuterungen stammen aus der Internetseite unseres Kollegen Dr. Niepel:
www.niepel.homepage.t-online.de/13101.html

Vielen Dank für Ihr Interesse! Die AMD (Alterbedingte Makula-Degeneration) ist die häufigste Ursache für Sehbehinderung und nachlassende Lesefähigkeit im Alter in Deutschland und anderen entwickelten Ländern der Welt.
AMD - was ist das?
Mit zunehmendem Lebensalter erkrankt leider bei vielen Menschen die Stelle schärfsten Sehens, die Mitte der Netzhaut. Dieser wertvolle Teil unserer Netzhaut wird Makula genannt. Daher die Bezeichnung AMD: Altersbedingte Makula-Degeneration. Wir sprechen auch von Makula-Erkrankung (Die Erkrankung der Makula).
AMD - wer ist betroffen?
An der AMD erkranken fast ausschließlich ältere Menschen. Die AMD kommt meistens schleichend. Häufig sind beide Augen betroffen, jedoch nicht immer seitengleich.
AMD - wie ist der Verlauf der Krankheit?
Zunächst läßt die Sehschärfe nach. Das Lesen wird schwieriger. Im Laufe der Jahre versucht man zunächst mit stärkeren Brillen, mit guter Lesebeleuchtung, dann mit Lupen und Bildschirm-Lesegeräten auszuhelfen. Schließlich kann die Lesefähigkeit völlig verloren gehen. Bei der weniger schlimmen Verlaufsform, der "trockenen" Form, geschieht dies sehr langsam, im Laufe von Jahren. Bei der "feuchten" Form hingegen kann der Verlust der Lesefähigkeit sehr rasch, binnen weniger Wochen, eintreten. Wichtig für die meist betagten Patienten ist aber, dass diese Erkrankung - wie auch immer sie verläuft - typischerweise nicht zu einer vollständigen Erblindung führt. Immerhin bleibt in fortgeschrittenen Stadien der Erkrankung noch ein orientierendes Sehen möglich.
AMD - was ist die Ursache?
An der Makuladegeneration wird zur Zeit intensiv geforscht; teilweise kennt man die pathophysiologischen Abläufe, aber die zugrundeliegenden Ursachen sind im Wesentlichen unbekannt. Die AMD ist natürlich nicht ansteckend. Die AMD wird zwar nicht durch die eigene Lebensführung verursacht, man nimmt aber an, dass die AMD durch schädliche Einflüsse verschlimmert werden kann, wie allgemein ungesunde Lebensweise, Rauchen, einseitige Ernährung mit Mangel an Lutein, mangelnder Schutz vor intensiver UV-Strahlung. Ob es erbliche Faktoren gibt, ist noch nicht ausreichend erforscht, man nimmt es aber an. Augenärzte haben mit Rücksicht darauf, dass es keine leichtverständliche deutsche Bezeichnung für diese Erkrankung gibt, die Makuladegeneration in früheren Jahren häufig als "Durchblutungsstörung" bezeichnet, was den Kern der Sache aber nicht trifft. Dementsprechend sind "durchblutungsfördernde" Medikamente von eher begrenztem Nutzen.
AMD - gibt es denn keine Behandlungsmöglichkeit?
Tatsächlich ist die Makuladegeneration einer Behandlung nicht gut zugänglich. Für die "trockene" Verlaufsform versucht man eine Verbesserung der Lesefähigkeit zu erreichen, indem die Lesebrille derart verstärkt wird, dass sie wie eine vergrößernde Sehhilfe wirkt. Ferner verwendet man besonders starke Leselampen, die ein in der Helligkeit regelbares, blendfreies, direktes Licht bieten. Eine große Zahl verschiedener Lupen ohne oder mit eingebauter Beleuchtung für das Lesegut werden von der optischen Industrie angeboten und müssen individuell ausgesucht und angepasst werden. Darüber hinaus gibt es Bildschirm-Lesegeräte. Es handelt sich dabei um Vergrößerungsgeräte, die auch Reste des Sehvermögens für das Lesen nutzbar machen, indem die Schrift der Zeitung, des Buchs usw. enorm stark vergrößert wird; im Extremfall füllt ein einzelnes Wort den ganzen großen Bildchirm aus. Der Umgang mit diesen Bildschirm-Lesegräten muss geübt werden, und gerade bei älteren Menschen muss kritisch geprüft werden, ob ein solches Gerät überhaupt von Nutzen ist.
AMD - existiert denn keine medikamentöse Behandlungsmöglichkeit?
Eine medikamentöse Therapie der trockenen Makuladegeneration mit überzeugender Wirkung gibt es derzeit nicht, es wird jedoch daran geforscht. Die Gabe von Nahrungsergänzungsmitteln, die Antioxidantien (Vitamin C, Vitamin E, Beta-Carotin), Zink und Lutein oder Zeaxanthin enthalten, kann den Verlauf in Richtung Verschlimmerung nur gering abmildern. Die Wirkung einer solchen Vitamin/Zink-Kombination ist zwar bewiesen (ARED-Studie), das Ausmaß der Wirksamkeit ist aber so bescheiden, dass - angesichts des hohen Preises der Nahrungsergänzungsmittel und angesichts der Notwendigkeit, diese ein Leben lang einzunehmen - der Sinn einer Therapie mit Vitaminen, Zink und Lutein oder Zeaxanthin aus gutem Grund angezweifelt werden darf. Andererseits gibt es Patienten, die sich für eine Therapie mit Nahrungsergänzungsmitteln entscheiden, und eine solche Entscheidung ist zu respektieren. Nahrungsergänzungsmittel werden jedoch von der gesetzlichen Krankenversicherung nicht bezahlt. - Lutein kommt in grünem Blattgemüse vermehrt vor. Es wird deswegen generell empfohlen, bei der Zusammenstellung seiner Ernährung darauf zu achten, dass man genügend grünes Gemüse täglich ißt. Man nimmt an, dass das Lutein und Zeaxanthin das Makulapigment verbessern, welches einen Schutzfaktor für die Makula darstellt. Dazu liegen jedoch bisher keine hochwertigen (randomisierten kontrollierten Multicenter-Longitudinal-) Studien vor.
AMD - mit der Krankheit leben
Wirksame Medikamente (wie bereits erwähnt), aber auch Operationen oder LASER-Therapien gibt es für die "trockene" Makuladegeneration bisher nicht. Die Betroffenen müssen sich daher in vielen Fällen mit der nachlassenden Sehfähigkeit abfinden und im Alltag fremde Hilfe in Anspruch nehmen. Meistens ist der Verlauf der trockenen AMD so langsam, dass der Betroffene Zeit hat, sich an die veränderte Sehleistung zu gewöhnen. Vergrößernde Sehhilfen können in verschiedenen Situationen des Alltags hilfreich sein. So gibt es handliche kleine Leuchtlupen für die Manteltasche, die helfen, beim Einkauf im Supermarkt die Preise zu lesen. Kleine Fernrohre, die man unauffällig in der hohlen Hand halten kann, helfen beim Ablesen der Nummer der Buslinie usw. Ein Telefon mit besonders großen Tasten erleichtert das Wählen beim Telefonieren. Treppenhaus und Flure sollten mit besonders hellen, aber blendfreien Lampen beleuchtet werden. Eine "sprechende" Waage, die das gemessene Gewicht in natürlicher Sprache ansagt, oder auch eine Uhr, die auf Knopfdruck die Uhrzeit ansagt, können das Leben sehr erleichtern. Markierungen in kräftigem Orange verbessern die Orientierung in der Wohnung. Die genannten Hilfen sind für die Betroffenen äußerst wertvoll und nützlich. Sie erlauben es dem Betroffenen, ein weitgehend eigenständiges Leben zu führen.
AMD - Behandlungsmöglichkeiten für die "feuchte" Form
Bei der feuchten Form der Makuladegeneration existieren jetzt seit ein paar Jahren Behandlungsmöglichkeiten. Ziel der Behandlung ist jeweils die Rückführung der "feuchten" in die "trockene" Form, bzw. das Aufhalten des weiteren (raschen) Fortschreitens der Erkrankung. Eine Heilung gibt es zwar nicht, aber immerhin, es gibt vielversprechende Behandlungsansätze für die Betroffenen der "feuchten" Form, sofern die Erkrankung frühzeitig erkannt wird. Die vor einigen Jahren noch aktuelle Photodynamische Therapie wurde in letzter Zeit abgelöst durch operative Methoden, die sogenannte intravitreale Injektion. Die Photodynamische Therapie mag in Einzelfällen, eventuell kombiniert mit der intravitrealen Injektion, noch zur Anwendung kommen. An der intravitrealen Injektion, einer operativen Methode zur Behandlung der Netzhaut bei der feuchten Form der AMD, wird intensiv geforscht, und es gibt ermutigende Ergebnisse bei betroffenen Patienten. So wird in Fällen der feuchten Makuladegeneration die Behandlung mit Ranibizumab = Lucentis erfolgreich eingesetzt (Verwendung finden auch Pegaptanib = Macugen und Bavacizumab = Avastin). Es handelt sich um Medikamente, die wiederholt in das Innere des Augapfels eingespritzt werden müssen (Intravitreale Injektion). Natürlich können solche Eingriffe nur unter den Bedingungen eines sterilen Operationsraumes durchgeführt werden. Wie jede operative Behandlung hat auch diese Behandlung Risiken. Die Bezahlung der Behandlung ist zur Zeit noch nicht für alle Kassen und/oder Medikamente geklärt (Patienten einzelner Krankenkassen müssen derzeit damit rechnen, dass sie die Behandlung beim Operateur und die Nachbehandlung beim niedergelassenen Augenarzt selber zahlen, und sich um eine Kostenerstattung bei Ihrer Krankenkasse kümmern müssen). Patienten, die sich dieser Behandlung unterziehen, sollten wissen, dass sich die Erkrankung nur unter wiederholter intravitrealer Injektion, möglicherweise sogar nur unter auf Dauer ständig wiederholter Injektion stabilisiert. - Weitere Behandlungsverfahren sind in Entwicklung, und es lohnt sich für Betroffene deswegen jetzt schon, den Augenarzt bei der Früherkennung der Makuladegeneration zu unterstützen, indem Sie regelmäßig Ihren Augenarzt aufsuchen und sich mit erweiterter Pupille untersuchen lassen.
AMD - kann ich vorbeugen?
Ja! Gesund leben, Krankheiten wie Bluthochdruck und Diabetes rechtzeitig erkennen und behandeln, nicht rauchen und viel Bewegung. Ferner viel grünes Gemüse essen; dieses enthält Lutein. Bei sehr hellem Sonnenlicht (Wüste, Mittelmeerküste) eine geeignete (!) Sonnenbrille tragen (bitte fragen Sie Ihren Augenarzt oder Augenoptiker nach der geeigneten Sonnenbrille). Regelmäßig die Augen beim Augenarzt untersuchen lassen.
AMD - Früherkennung der Makuladegeneration
Bei der Untersuchung auf Makuladegeneration werden in der Hauptsache drei Verfahren eingesetzt:
Erstens die Untersuchung mit dem Augenspiegel und dem Mikroskop: Der Augenarzt läßt durch eine Helferin pupillenerweiternde Augentropfen in die Augen des Patienten einträufeln und untersucht im Anschluß (wenn die Pupillen weit sind, was länger dauern kann) den Augenhintergrund, und dabei insbesondere das Zentrum der Netzhaut, die Makula. Diese Untersuchung ist unerläßlich und stellt die Grundlage aller weiteren Untersuchungen dar.
Zweitens die Fluoreszein-Angiografie der Makula: Ebenfalls nach Weitstellung der Pupillen wird dem Patienten ein verträglicher Farbstoff (Kontrastmittel, Fluoreszein) in eine Armvene gespritzt und gleichzeitig mit einer spezialisierten Kamera-Apparatur die Makula fotografiert oder gefilmt. Der Augenarzt sieht auf den Aufnahmen wegen der Kontrastwirkung des Fluoreszeins die Details der Makula-Erkrankung erheblich deutlicher und kann Entscheidungen über die geeignete Behandlung treffen.
Drittens das Amsler-Netz: Der Patient betrachtet mit jedem Auge einzeln unter Verwendung seiner Lesebrille ein Blatt Papier mit einem engmaschigen Karomuster und kontrolliert, ob er die Linien glatt, gerade, unverzerrt und lückenlos sieht. Wenn krankhafte Verzerrungen auftreten, soll der Patient unverzüglich seinen Augenarzt aufsuchen. Der Test kann dem Patienten nach Hause mitgegeben werden, damit der Patient selber, zwischen den regelmäßigen Konsultationen bei seinem Augenarzt, in wöchentlichem Abstand prüft, ob die Makula-Erkrankung eine Verschlimmerung zeigt oder nicht.
Selbstverständlich ist die Auflistung der drei genannten diagnostischen Verfahren unvollständig. Ihr Augenarzt wird für Sie in seiner Praxis dasjenige Verfahren wählen, das in Ihrem speziellen Fall am aussagekräftigsten ist, und für Sie am wenigsten belastend
|
